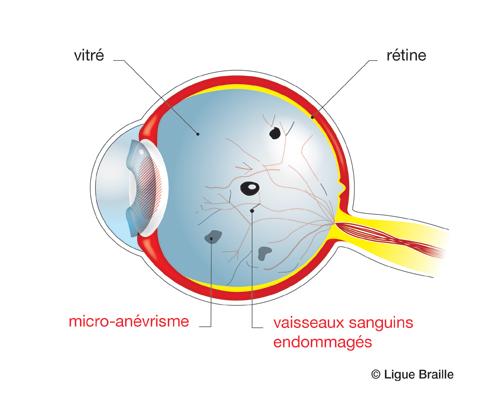
Lorsque l’on est atteint de rétinopathie diabétique, l’hyperglycémie (excès de sucre dans le sang) provoque deux types de lésions au niveau des petits vaisseaux rétiniens ou capillaires rétiniens.
Qu’est ce que la rétinopathie diabétique ?
La rétinopathie diabétique (RD) est l’atteinte de la rétine par le diabète.
L’excès de sucre dans le sang finit par altérer les petits vaisseaux de la rétine appelés capillaires rétiniens. Cette pathologie peut être très grave pour la vision si elle est négligée, et entraîner une perte de la vue.
Cependant, une surveillance ophtalmologique (rdv réguliers) tout au long de la vie du diabétique, associée à un bon équilibre du diabète et de la tension artérielle, permettent d’éviter les complications de la rétinopathie diabétique et la perte de la vue.
Rétinopathie diabétique : symptômes et conséquences
La rétinopathie diabétique est une maladie sournoise, insidieuse, car totalement asymptomatique jusqu’au stade de complications.
Seul un examen systématique du fond d’œil réalisé avec un rétinographe grand champ chaque année peut permettre de la diagnostiquer tôt :
– soit par un examen du fond d’œil par un ophtalmologiste après dilatation de la pupille,
– soit par des photographies du fond d’œil, réalisées sans dilatation de la pupille.
La rétinopathie diabétique proliférante
Les modifications de la paroi des vaisseaux entraîne la formation de micro-dilatations capillaires (microanévrismes) et l’obstruction des capillaires rétiniens. Celle-ci conduit à une mauvaise perfusion de la rétine qui ne reçoit plus assez de sang et d’éléments nutritifs : c’est ce que l’on appelle l’ischémie rétinienne. L’occlusion progressive des capillaires rétiniens, puis des artérioles, aboutit à une ischémie rétinienne de plus en plus étendue.
A partir d’une certaine surface d’ischémie rétinienne, une prolifération réactionnelle de néovaisseaux (vaisseaux nouvellement formés) se produit à la surface de la rétine, puis dans la cavité de l’œil. C’est la rétinopathie diabétique proliférante. Ces néovaisseaux peuvent saigner à l’intérieur de l’œil (on parle alors d’hémorragie intravitréenne), ou se rétracter et entraîner un décollement de la rétine, provoquant ainsi la perte de la vue de l’œil atteint.
L'œdème rétinien
La paroi des capillaires rétiniens est normalement étanche, et ne se laisse pas traverser par le contenu des vaisseaux rétiniens. Mais les altérations de la paroi des capillaires provoquées par l’hyperglycémie rendent cette paroi anormalement perméable et aboutissent à la fuite des constituants du plasma et à leur accumulation dans le tissu rétinien : c’est l’œdème rétinien. Lorsque l’œdème touche la macula, il entraîne une baisse de la vue.
Ces deux phénomènes (ischémie rétinienne et œdème rétinien) évoluent simultanément, au cours de la rétinopathie diabétique, chacun des deux processus pouvant entraîner par lui-même des complications et une baisse de la vue.

Rétinopathie diabétique débutante
Le microanévrisme est le 1er signe visible de rétinopathie diabétique.

Rétinopathie diabétique modérée
Nombreuses hémorragies rétiniennes.
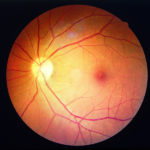
L’œdème maculaire
Il entraîne des dépôts de lipides dans la rétine (exsudats) et un épaississement de la rétine maculaire.

Rétinopathie diabétique proliférante
Néovaisseau pré-rétinien.
Prévenir ou ralentir la progression de la rétinopathie diabétique :
Un bon équilibre de la glycémie et de la tension artérielle peuvent alors contribuer à éviter l’apparition ou à limiter la progression de la rétinopathie diabétique.
Le traitement par laser est le traitement de référence de la rétinopathie diabétique. Il est extrêmement efficace pour prévenir les complications et pour éviter la perte de la vue, à condition d’être réaliser suffisamment tôt.

